DOI: 10.20986/resed.2021.3942/2021
ORIGINAL
EFICACIA Y COMPLICACIONES DE LAS TÉCNICAS ANALGÉSICAS PARA EL TRATAMIENTO DEL DOLOR AGUDO POSTOPERATORIO MODERADO A INTENSO
EFFICACY AND COMPLICATIONS OF ANALGESIC TECHNIQUES FOR THE TREATMENT OF MODERATE TO SEVERE POSTOPERATIVE ACUTE PAIN
A. M. Buriticá Aguirre1
F. J. Vilá Justribo2
A. Montero Matamala3
1Servicio de Anestesiología y Reanimación. Hospital Universitario Arnau de Vilanova. Lleida, España
2Servicio de Anestesiología, Reanimación y Unidad del Dolor. Hospital Universitario Arnau de Vilanova. Lleida, España
3Unidad del Dolor. Hospital Universitario Arnau de Vilanova. Lleida, España
RESUMEN
Introducción: A pesar de los esfuerzos y la evidencia disponible, el dolor agudo postoperatorio (DAP) moderado a intenso continúa teniendo una prevalencia elevada en nuestro medio. Como parte de una estrategia de analgesia balanceada o multimodal, las técnicas de analgesia regional ofrecen un adecuado control analgésico con menores efectos indeseables (que el uso exclusivo de opioides), aunque no están exentas de complicaciones y no son aplicables a todas las cirugías. El objetivo de este trabajo fue valorar la eficacia de las técnicas analgésicas para el tratamiento del DAP moderado a intenso, la incidencia de complicaciones asociadas a estas técnicas y la relación entre DAP y el antecedente de dolor crónico.
Pacientes y métodos: Estudio retrospectivo que incluyó 728 pacientes en los que se indicaron técnicas analgésicas, como analgesia epidural, analgesia perineural continua y analgesia controlada por el paciente (PCA) con morfina intravenosa, para el tratamiento del DAP moderado a intenso entre octubre del 2018 y octubre del 2020. Los pacientes fueron valorados por la Unidad de Dolor Agudo Postoperatorio (UDAP) a las 24 y 48 horas, se registró el dolor con la ENV (Escala Numérica Verbal), la presencia de reacciones adversas y/o complicaciones, empleo de analgesia multimodal y consumo de morfina en equivalentes intravenosos. Los niveles de dolor se clasificaron en leve (ENV: 0-3), moderado (ENV: 4-6) e intenso (ENV mayor o igual a 7).
Resultados: Cerca del 60 % de los pacientes presentaron dolor leve a las 24 horas y del 70 % a las 48 horas. Un 71,8 % de los portadores de analgésica continua epidural presentaron dolor leve el primer día y un 83 % al segundo. Las cirugías con niveles más altos de dolor moderado e intenso fueron la cirugía espinal en la que se empleó la PCA de morfina y la artroplastia de rodilla en que se utilizó analgesia a través de bloqueo femoral continuo. El consumo de morfina registrado en las PCA fue de 25,8 mg (DE: 18,4) a las 24 horas y de 18,6 mg (DE: 14,6) a las 48 horas. No hubo complicaciones graves asociadas a ninguna de las técnicas, excepto las retiradas accidentales de catéteres epidurales (3,6 %). En los bloqueos periféricos continuos, las retiradas accidentales (13 %) y las fugas pericatéter (6,4 %) fueron las complicaciones más frecuentes. Hubo una relación significativa entre el antecedente de dolor crónico y la intensidad de dolor postoperatorio (p = 0,000).
Conclusiones: Las técnicas analgésicas evaluadas para el manejo del DAP moderado e intenso, se consideran eficaces. La analgesia epidural torácica fue la técnica más eficaz con los porcentajes más altos de dolor leve a las 24 y 48 horas. Los pacientes con antecedente de dolor crónico presentaron porcentajes más altos de dolor moderado e intenso a las 24 y 48 horas.
Palabras clave: Dolor agudo, dolor postoperatorio, dolor crónico preoperatorio, analgesia postoperatoria, consumo de opioides, complicaciones
ABSTRACT
Introduction: Despite the efforts and the available evidence, moderate to severe acute postoperative pain (APP) continues to have a high prevalence in our setting. As part of a balanced or multimodal analgesia strategy, regional analgesia techniques offer adequate analgesic control with fewer undesirable effects (that the exclusive use of opioids), although they are not free of complications and do not apply to all surgeries. This study aimed to assess the efficacy of analgesic techniques for the treatment of moderate to intense APP, the incidence of complications associated with these techniques, and the relationship between APP and the presence of chronic pain.
Patients and methods: This retrospective study included 728 patients in which analgesic techniques such as epidural analgesia, continuous perineural analgesia, and morphine Patient Controlled Analgesia (PCA) were indicated to treat moderate to severe APP between October 2018 and October 2020. The patients were evaluated by the APP service at 24 and 48 hours, the pain was recorded with the NRS (Numerical Rating Scale), and the study also registered the presence of adverse reactions and/or complications, the use of multimodal analgesia, and the consumption of morphine in equivalent intravenous doses. Pain levels were classified as mild (NRS: 0-3), moderate (NRS: 4-6) and intense (NRS greater than or equal to 7).
Results: Approximately 60 % of all patients presented mild pain at 24 hours and 70 % at 48. Epidural analgesia in abdominal surgery presented 71.8 % mild pain on the first day and 83 % on the second. The surgeries with the highest levels of moderate and severe pain were spinal surgery using morphine PCA and knee replacement with continuous femoral nerve block. The morphine consumption recorded in the PCA was 25.8 mg (SD 18.4) at 24 hours and 18.6 mg (SD: 14.6) at 48 hours. There were no serious complications associated with any of the techniques, except for accidental removal of epidural catheters (3.6 %). In continuous peripheral nerve blocks, accidental withdrawals (13 %), and leakage from the catheter insertion site (6.4 %) were the most frequent complications. There was a significant relationship between chronic pain and pain intensity (p = 0.000).
Conclusions: Analgesic techniques for the management of APP, achieve better analgesic levels with few complications. The role of effective and safe thoracic epidural analgesia in open abdominal surgery stands out. Patients with a history of chronic pain had higher percentages of moderate and severe pain at 24 and 48 hours.
Key words: Acute pain, postoperative pain, preoperative chronic pain, postoperative analgesia, opioid consumption, complications
Correspondencia: Adriana María Buriticá Aguirre
adrianaanestesia@gmail.com
Recibido: 12-09-2021
Aceptado: 03-12-2021
INTRODUCCIÓN
El dolor agudo postoperatorio (DAP) continúa siendo un problema sin resolver a nivel global, a pesar de los esfuerzos destinados en investigación de nuevas dianas terapéuticas y de los programas de recuperación para optimizar la práctica clínica perioperatoria (1,2). La etiología del DAP es multifactorial, intervienen mecanismos de sensibilización periférica y central, además del componente psicológico y social (3).
Se ha demostrado que el tratamiento analgésico adecuado disminuye la incidencia de complicaciones a corto y largo plazo, acelera la recuperación y reduce la estancia hospitalaria (4,5,6).
La incidencia de dolor agudo postoperatorio parece no haber cambiado en los últimos 20 años (7,8). Se calcula que aproximadamente el 50 % de los pacientes cursan con dolor moderado en la Escala Visual Análoga (EVA) de 4 a 6 puntos y hasta un 20 % intenso (EVA 7-10). Entre las cirugías más dolorosas se encuentran la cirugía abdominal mayor y los procedimientos de extremidades inferiores y espinales (9). No obstante, procedimientos que se consideran “menores” pueden cursar con niveles altos de dolor, ya que probablemente no reciben un tratamiento analgésico adecuado y los protocolos y técnicas analgésicas suelen reservarse para las cirugías que se han considerado como las más dolorosas (10).
La presencia de dolor preoperatorio (ENV > 7) y/o el consumo crónico de opioides se asocian a niveles más altos de dolor y aumentan en un 50 % los requerimientos de opioides en el postoperatorio (11).
Tanto la intensidad como la duración del dolor agudo son predictores para desarrollar dolor crónico postoperatorio (DCPO) (12). Este se define como el dolor que aparece o aumenta de intensidad después de un procedimiento quirúrgico o una lesión tisular y persiste 3 meses después de la cirugía o trauma (13). Aunque la incidencia exacta es desconocida, el dolor crónico postoperatorio ocurre en aproximadamente un 40 % de los procedimientos y cursa con intensidad moderada a intensa en el 10 %. Las cirugías con mayor incidencia de DCPO son: torácica, mamaria, hernia inguinal, columna lumbar y artroplastia de cadera y rodilla (12).
Los opioides son los fármacos de primera línea para el tratamiento del dolor moderado a intenso. Además de los conocidos efectos adversos como náuseas, vómitos o íleo paralítico, que pueden retrasar la recuperación postoperatoria, la hiperalgesia inducida por opioides limita el tratamiento en pacientes con antecedes de dolor crónico. El reto consiste en encontrar un equilibrio entre optimizar tratamiento del dolor agudo postoperatorio y minimizar los riesgos del uso persistente de opioides después de la cirugía (14).
Estrategias como la analgesia multimodal buscan reducir o ahorrar (opioid-sparing) el consumo de opioides a través del empleo de dos o mas fármacos o de terapias no farmacológicas, con diferentes mecanismos de acción, demostrando mayor efectividad analgésica y menos efectos adversos que la terapia exclusiva con opioides (15,16). Entre las opciones más empleadas se encuentran el paracetamol, los antinflamatorios no esteroideos (AINE), las perfusiones de ketamina, lidocaína y dexmedetomidina, y las técnicas de analgesia locorregional.
El tratamiento del dolor es un derecho del paciente y cada centro asistencial debe garantizar las condiciones de seguridad para el control y seguimiento de las técnicas analgésicas que han demostrado eficacia, ya que ninguna está exenta de complicaciones o efectos adversos (2,17). La creación de protocolos asistenciales por parte de las unidades de dolor agudo postoperatorio y la detección de pacientes con dolor preoperatorio buscan optimizar el manejo analgésico y contribuir a la rehabilitación precoz de las cirugías más dolorosas (18). La evaluación de la eficacia de estos protocolos y de los efectos adversos de las técnicas analgésicas debe formar parte del control de calidad de estas unidades (19).
Objetivos
El objetivo principal de este trabajo fue evaluar la eficacia de la analgesia epidural, la analgesia perineural continua y la PCA de morfina, empleadas para el tratamiento del dolor postoperatorio moderado a intenso en un hospital de tercer nivel.
Los objetivos secundarios son:
PACIENTES Y MÉTODOS
Estudio descriptivo retrospectivo de los pacientes portadores de técnicas analgésicas, definidas como estrategias farmacológicas para el control analgésico postoperatorio de las cirugías que cursan con dolor moderado a intenso y que incluyen: analgesia epidural continua, analgesia perineural continua y PCA de morfina. Los pacientes fueron valorados por la UDAP desde octubre del 2018 hasta octubre del 2020 en el Hospital Universitario Arnau de Vilanova de Lérida, con un tamaño muestral de 728 pacientes.
La indicación de la técnica analgésica se llevó a cabo por parte del anestesiólogo a cargo del paciente, al igual que la activación del protocolo y la notificación a la enfermería de la UDAP para el seguimiento posterior. La valoración del dolor con la ENV y de las reacciones adversas se realizó de manera presencial por la enfermería de la UDAP a las 24 y 48 horas de la cirugía. Antes de visitar a cada paciente, se revisó en su historial el ENV documentado por el equipo de enfermería de las plantas de hospitalización en cada turno y el registro de complicaciones o incidentes relacionados con el tratamiento analgésico.
Los pacientes valorados por la UDAP fueron registrados en una base de datos. Para la realización del estudio y recolección de variables fue necesario revisar las historias clínicas, previa aprobación del comité de ética (CEIC-2420) y de acuerdo con la ley orgánica de protección de datos vigente y compromiso de confidencialidad.
Las variables analizadas fueron: edad, sexo, presencia de dolor crónico preoperatorio, definido como el dolor que estaba presente al menos durante 3 meses antes de la cirugía, tipo de procedimiento quirúrgico y la técnica analgésica empleada. Cada técnica analgésica se encontraba vinculada a un protocolo con medidas farmacológicas y no farmacológicas.
Las medidas farmacológicas comunes a todos los pacientes, en ausencia de contraindicación, fueron: paracetamol y AINE a dosis fijas y ondansentrón en caso de náuseas o vómitos. Para los pacientes con técnica epidural y perineural, el tramadol se formuló como analgésico de rescate, en caso de ENV > 5 con el movimiento (o funcional) y de ENV > 3 en reposo.
Para valorar la eficacia de las técnicas (objetivo principal del estudio), se analizó la medición del dolor realizada de forma presencial por la UDAP a las 24 y 48 horas mediante la escala numérica verbal (ENV). Se consideró según la puntuación de la ENV: dolor leve (ENV: 0-3), moderado (ENV: 4-6) e intenso (ENV mayor igual a 7).
Se registró el consumo de morfina a las 24 y 48 horas en los pacientes portadores de PCA de morfina.
Las reacciones adversas se definieron como cualquier suceso indeseable asociado a la administración de las técnicas analgésicas y causadas por las mismas. En el caso de la analgesia epidural, para definir el bloqueo motor se utilizó la escala de Bromage, definiéndose con una puntuación mayor o igual a 2 puntos. La hipotensión se definió como la presión arterial media menor a 70 mmHg. Se incluyeron las retiradas accidentales de los catéteres epidurales y perineurales. En el caso de la analgesia epidural continua se valoró la existencia de alteraciones de la coagulación que condicionaban retrasos en la retirada del catéter.
El análisis descriptivo y la asociación de variables se realizó a través del software “SPSS Statistics versión 25”. Las variables cualitativas se expresaron como frecuencias absolutas y porcentajes, para las variables cuantitativas la media y la desviación estándar (DE) o la mediana y los rangos intercuantílicos según su distribución. Para variables ordinales, dependiendo del número de categorías, porcentajes y frecuencias absolutas o medianas y rangos intercuantílicos. Para comparar variables se empleó el test de Chi cuadrado.
RESULTADOS
Se revisaron un total de 785 historias clínicas y se incluyeron 728 registros en el estudio. Se excluyeron 57 pacientes, 20 casos por errores de registro que no permitan acceder a su historia clínica, 18 pacientes que no contaron con valoración o registro completo por la UDAP a las 24 y 48 horas, 11 pacientes que precisaron intubación y soporte en UCI durante al menos 48 horas, 2 fallecimientos y 6 casos de la unidad de dolor crónico que precisaron seguimiento por la UDAP durante el ingreso.
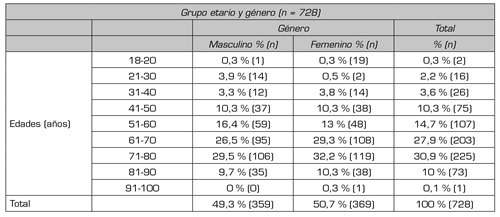
La edad media fue de 65,14 años (SD = 14,016). Un 49,3 % (n = 359) pertenecían al sexo masculino y el 50,7 % (n = 369) al femenino (Tabla I). El antecedente de dolor crónico estuvo presente en el 23,8 % de los casos (n = 173). La presencia de dolor crónico fue más frecuente en pacientes sometidos a cirugía espinal (artrodesis y otra cirugía espinal) con un 68 % y en la artroplastia de rodilla en un 22 % (Tabla II), siendo esta relación estadísticamente significativa (p = 0,0000).
Tabla I. Datos demográficos

Tabla II. Dolor crónico según el tipo de cirugía
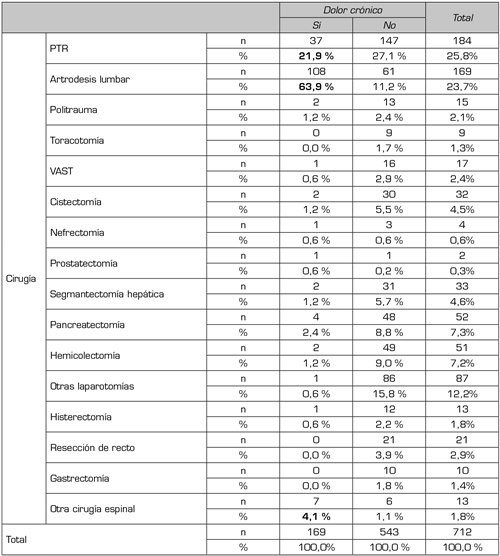
PTR: prótesis total de rodilla. VAST: cirugía torácica videoasistida. En negrita, las cirugías con mayor porcentaje de pacientes con antecedente de dolor crónico.
Las cirugías más frecuentes fueron de la especialidad ortopedia y traumatología, la artroplastia de rodilla y la artrodesis lumbar sumaron casi la mitad del total de procedimientos. Le siguen en frecuencia la cirugía abdominal y hepatobiliar con abordaje abierto (Tabla III).
Tabla III. Cirugía y técnica analgésica
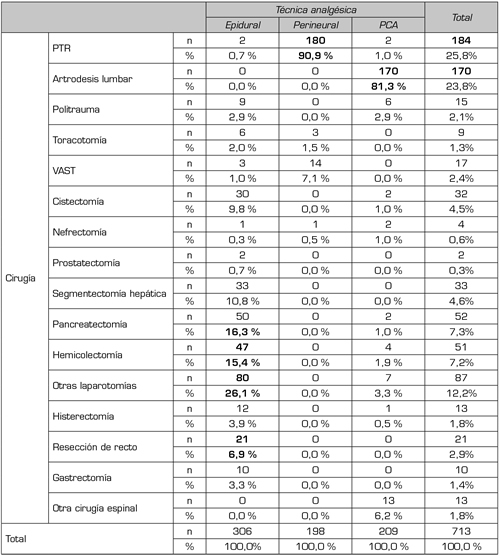
PTR: prótesis total de rodilla. VAST: cirugía torácica videoasistida. En negrita, las cirugías más frecuentes
de cada técnica analgésica.
La técnica de analgesia epidural continua fue la más empleada con un total de 307 pacientes, de estos el 77,5 % posicionados a nivel torácico. Le siguen la PCA de morfina en 217 postoperados y, por último, la analgesia perineural continua en 204 casos (femorales en un 90 %). La analgesia multimodal se administró en casi el 90 % de los pacientes y se siguió el protocolo en aproximadamente el 80 % de los casos.
La intensidad del dolor valorada mediante la ENV tuvo a las 24 horas una media de 3,47 (SD 1,9) y de 2,77 (SD = 1,58) a las 48 horas. Al recodificar en nivel de dolor a las 24 horas fue leve en 57,8 % de los pacientes (n = 421) moderado en el 33 % (n = 241) e intenso en el 9,1 % (N = 66). A las 48 horas, 72 % (n = 524) de los pacientes cursaron con dolor leve y en un 25,5 % (N = 186) y 2,5 % (n = 189) de los casos, el dolor fue moderado e intenso, respectivamente (Figuras 1 y 2).
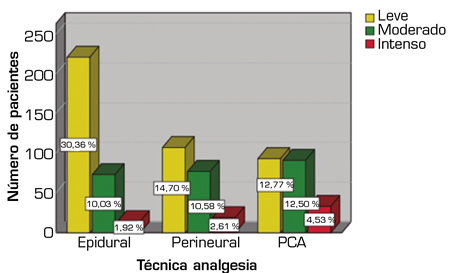
Fig. 1. DAP asociado a la técnica analgésica a las 24 horas. Dolor a las 24 horas: leve: 57,8 %; moderado: 33 %; intenso: 9,1 %.
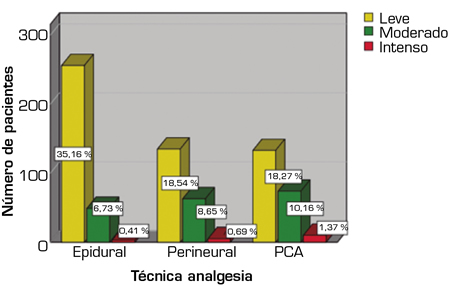
Fig. 2. DAP asociado a la técnica analgésica a las 48 horas. Dolor a las 48 horas: leve: 72 %; moderado: 25,5 %; intenso: 2,5 %.
En cuanto al control analgésico de cada técnica (Figura 3), se encontró que más del 70 % y del 80 % de los pacientes con analgesia epidural presentaron dolor leve a las 24 y 48 horas, respectivamente. La mayoría de los catéteres epidurales se posicionaron en cirugías abdominales con abordaje abierto: “otras laparotomías” 26 % (n = 80), pancreatectomías en un 16,3 % (n = 50), hemicoletomías con un 15 % (n = 47) y segmentectomías hepáticas en un 10,7 % (n = 33).
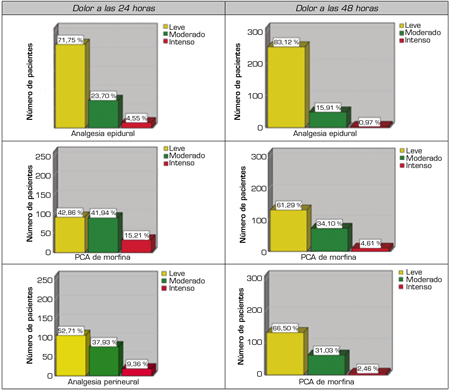
Fig. 3. Dolor a las 24 y 48 horas para cada técnica.
El 87,5 % (n = 183) de las PCA de morfina fueron usadas en la totalidad de cirugías espinales (artrodesis y “otra” cirugía espinal). El consumo de morfina intravenosa a las 24 horas tuvo una media de 25,8 mg (SD 18,4) y de 18,6 mg (SD: 14,6) a las 48 horas.
El 90 % (n = 184) de los catéteres perineurales se colocaron a nivel femoral para el control analgésico de la artroplastia de rodilla. Un 67 % (n = 124) de los catéteres femorales fueron Contiplex® Tuohy de Braun y 22,3 % (n = 41) Contiplex® C de Braun.
Reacciones adversas
En el caso de la analgesia epidural, el bloqueo motor fue registrado en el 8,1 % (n = 25) de los pacientes, la retirada accidental en el 3,6 % (n = 11) y la retirada por inefectividad en solo 1,9 % (n = 6). Se documentaron dos casos de fugas peri-catéter de anestésico local (0,6 %) y un caso de catéter intradural 0,3 %. Se recogieron 6 casos de hipotensión 1,6 % (n = 6) y únicamente 3 casos de retención de orina 1 % (n = 3).
Las alteraciones en la coagulación, que retrasaron la retirada del catéter se presentaron en el 11 % (n = 34) del total de los catéteres epidurales. Siendo igual de frecuentes en la cirugía pancreática con un 23,5 % (n = 8) y hemicolectomías 23,5 % (n = 8). En la cirugía hepática estas alteraciones de la coagulación se presentaron en el 21,2 % (n = 7). En “otras laparotomías” el porcentaje fue de 11,8 % (n = 4), al igual que para las resecciones de recto (n = 4).
En el caso de la PCA de morfina, las náuseas y vómitos fueron la reacción adversa medicamentosa (RAM) más frecuente en 13,4 % de los pacientes (n = 29). Le siguen la retención aguda de orina en 7,4 % (n = 16), el estreñimiento y una combinación de varias RAM a los opioides en 5,6 % (n = 12). No hubo ningún caso de depresión respiratoria.
Para los catéteres perineurales, la retirada accidental en un 13,3 % (n = 27) y las fugas pericatéter de anestésico local en un 6,4 % (n = 13) fueron los eventos más prevalentes. Le siguen la oclusión del catéter en 9 pacientes (4,4 %), retirada por inefectividad en 4 casos (2 %) y se documentó un caso de infección del sitio de punción.
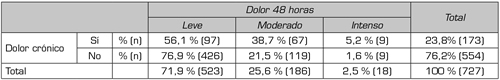
Los resultados evidenciaron una relación significativa (p = 0,000) entre la variable dolor crónico e intensidad del dolor a las 24 horas y a las 48 horas (Tablas IV y V). Las puntuaciones de dolor leve fueron más altas en los pacientes sin antecedente de dolor crónico y los porcentajes de dolor moderado e intenso, más altos entre los pacientes con antecedente de dolor crónico.
Tabla IV. Relación entre antecedente de dolor crónico y dolor a las 24 horas
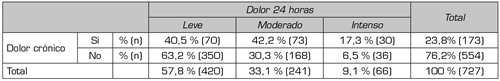
Tabla V. Relación entre antecedente de dolor crónico y dolor a las 48 horas
DISCUSIÓN
Los resultados de nuestro estudio evidencian que las técnicas analgésicas para el control del dolor agudo postoperatorio son eficaces, con niveles de dolor leve en casi el 60 % y 72 % de los pacientes a las 24 y 48 horas, respectivamente. La administración de analgesia multimodal y el seguimiento de los protocolos se llevó a cabo en la gran mayoría de pacientes. Destaca en los resultados el papel de analgesia epidural en la cirugía abdominal mayor y torácica con abordaje abierto. Si bien el control analgésico en la artroplastia de rodilla y cirugía espinal con las bombas de PCA y los bloqueos perineurales fue subóptimo, la media de ENV y el porcentaje dolor moderado a intenso es menor al reportado en otras series (6,10,20,21). A pesar de que el ideal de lograr un hospital sin dolor postoperatorio continúa lejos de la realidad de nuestra práctica clínica habitual, supone un reto tanto para la investigación de nuevas dianas terapéuticas a nivel de ciencias básicas, como para encontrar optimizar los recursos de los que cada hospital dispone a nivel organizativo y asistencial (20).
Un estudio reciente realizado en 13 hospitales españoles a través del registro de casi 2922 pacientes en el postoperatorio de cirugía general y traumatología usando el cuestionario “Pain Out” reportó en la variante de peor dolor, una media de 5,6 en la ENV en el 39,4 % de los pacientes el primer día postoperatorio, siendo las cirugías de columna y miembros inferiores, al igual que este trabajo, las más doloras. El control analgésico y el consumo de opioides fueron ligeramente mejores en los hospitales españoles que en otros países occidentales (11).
Actualmente la analgesia epidural solo se considera como técnica “gold estándar” en analgesia obstétrica (22,23). Una lista de factores a lo largo de los últimos años ha contribuido a limitar la indicación de la analgesia epidural a la cirugía abdominal mayor y torácica con abordaje abierto (24,25,26). La evolución de abordajes quirúrgicos menos invasivos vía laparoscópica y de técnicas de analgesia locorregional ecoguiada, la administración de pautas trombo profilácticas, la implementación de programas de rehabilitación y fisioterapia respiratoria son algunos de los avances más destacados en medicina perioperatoria y que restan beneficio a la técnica epidural con respecto al riesgo (27).
En este estudio, casi la totalidad de los catéteres se indicaron en cirugía abdominal mayor con abordaje abierto, la mayoría a nivel torácico y solo el 22,5 % a nivel lumbar, lo que, asociado al seguimiento y titulación estrecha del anestésico local por parte de la UDAP, podría explicar nuestra menor incidencia de bloqueo motor (3,6 %) con respecto a la reportada en otras series de hasta el 30 % (26). Precisamente, entre las limitaciones reportadas para el uso de esta técnica, se encuentran la imposibilidad de seguimiento y control de estos pacientes por personal cualificado y los riesgos de efectos secundarios como hipotensión y retención urinaria que dificultan la movilidad postoperatoria temprana (27).
Si bien la incidencia de RAO de este trabajo fue muy por debajo a la esperada, se explica porque hasta la fecha, los pacientes portadores de catéter epidural en las plantas de hospitalización permanecían con sondaje vesical hasta la retirada del catéter. Con la implementación de los programas de recuperación rápida, se pretende abandonar progresivamente esta práctica y evitar los sondajes permanentes, excepto en los pacientes masculinos sometidos a resecciones rectales (28,29,30).
Los fallos de la técnica (1,9 %) también estuvieron muy por debajo de los documentados en la literatura 3 y 43 % (31,32).
A pesar de no haber ningún caso de hematoma espinal, se consideran complicaciones graves para este estudio, las retiradas accidentales de catéteres epidurales (3,6 %), pues no se garantizan los periodos de seguridad mínimos con respecto a la administración previa de heparina ni niveles de coagulación en rango normal. Las alteraciones de la coagulación que retrasaron la retirada de catéter fueron similares en la cirugía pancreática, de colon y hepática. No se registró ninguna complicación grave como daño neurológico permanentes o muerte, asociado a la analgesia epidural (32).
En cuanto a la PCA de morfina, principalmente indicada en la cirugía espinal, es la técnica con los resultados más elevados de dolor moderado y severo a las 24 y 48 horas. La cirugía espinal compleja está asociada a niveles elevados de dolor postoperatorio, a pesar de seguir las recomendaciones actuales de analgesia multimodal que incluyen: el tratamiento perioperatorio con inhibidores específicos COX-2 o AINE más paracetamol, perfusiones de ketamina intraoperatoria, analgesia epidural y el uso de opioides de recate en el postoperatorio (33,34). El uso de metadona en el intraoperatorio tras la inducción anestésica parece una buena herramienta para en control de dolor agudo (35), y hasta los primeros tres meses del postoperatorio en este tipo de cirugías (36). Aunque aún faltan estudios bien diseñados que respalden las dosis e indicaciones para su empleo rutinario (33).
En este estudio, el 68 % de los pacientes programados para cirugía espinal presentaban dolor crónico, cifra que se correlaciona con las reportadas, pues aproximadamente un 68-71 % de los pacientes programados para estas cirugías consumen opioides preoperatoriamente, lo cual refleja la alta prevalencia de dolor crónico en esta población (37,38). Además, el porcentaje de pacientes con dolor intenso fue casi tres veces superior entre los pacientes con antecedente de dolor crónico (más frecuente en cirugía espinal), tanto a las 24 como a las 48 horas.
Se ha demostrado que factores prestablecidos como la catastrofización (principalmente), y otros como: los niveles de dolor preoperatorio, ansiedad depresión y discapacidad están asociados a mayores niveles de dolor postoperatorio y consumo de opioides en este tipo de cirugía. Identificar estos factores preoperatoriamente, utilizando escalas validadas, permitiría realizar una intervención psicológica precoz que contribuya a reducir los niveles de dolor postoperatorio y mejorar la calidad de la recuperación (38).
En cuento al consumo de morfina con la PCA, las dosis equivalentes fueron menores a las reportados en otras series para este tipo de cirugía. En una revisión de la Cochrane, el consumo de morfina postoperatoria usando la PCA de morfina fue de 7 y 5 mg para a las 24 y 48 horas respectivamente, sin embargo, en esta revisión no se tuvo en cuenta la cirugía espinal (39). En el estudio español a través de la herramienta “Pain Out” la media de morfina i.v. para la cirugía espinal estuvo entre 21 y 72 mg para las primeras 24 horas (65 y 215 mg vía oral) y se discriminó el tipo de cirugía espinal: fusión, refusión, descompresión, etc. (11).
En un metanálisis que comparaba el consumo de morfina i.v., asociado o no a la administración de morfina intratecal, se encontraron niveles significativamente más bajos de dolor y consumo de morfina i.v. en los pacientes con morfina intratecal. El prurito fue la reacción adversa más común en el grupo de morfina intratecal y el resto de las reacciones como náuseas y vómitos, sedación o depresión respiratoria, similares en ambos grupos (40).
Las reacciones adversas encontradas en este estudio con la PCA fueron similares a las ya conocidas con el empleo de opioides, el prurito se clasificó en “otras RAM” y fue menor al publicado en otras series. No hubo ningún caso de depresión respiratoria.
En el caso de los catéteres perineurales, la mayoría posicionados a nivel femoral, para la artroplastia de rodilla, el control analgésico fue aceptable en la mayoría de las pacientes y mejoró a las 48 horas. En los últimos años, nuevas indicaciones para los bloqueos perineurales continuos han sido publicadas (41). Comparados con la analgesia epidural, proporcionan niveles de analgesia similar, pero con mayor estabilidad hemodinámica y comparados con la PCA de opioides brindan mejor analgesia con menor incidencia de náuseas y vómitos (42).
Como ventaja, el bloqueo femoral en la artroplastia de rodilla permite menores tiempos de flexión activa y disminuye los requerimientos analgésicos. Sin embargo, la supuesta asociación entre el bloqueo femoral continuo y mayor incidencia de caídas asociada a una mayor debilidad del cuádriceps, ha llevado en los últimos 5 años a validar el bloqueo del canal de los aductores en este tipo de cirugía (43).
En el caso de nuestro hospital, los pacientes inician rehabilitación en cama con el catéter, pero no comienzan a caminar hasta la retirada de este a las 48 horas y no hubo ninguna caída reportada.
La incidencia de complicaciones asociadas a los bloqueos continuos varía ampliamente, entre otros motivos por la diferencia en los tipos de catéter, equipos de inserción, técnicas y localizaciones anatómicas. Los fallos de catéter encontrados en este estudio (2 %) se encuentran en los descritos en la literatura y que varían entre 0,5 y 26 % (41).
Tanto las retiradas accidentales como las fugas de anestésico local fueron las complicaciones más frecuentes y pueden estar asociadas al tipo de catéter empleado (44). En este trabajo, la mayoría de los catéteres femorales posicionados correspondían al Contiplex® Tuohy (Braun). El catéter Contiplex C® (Braun) también se usó, aunque minoritariamente. La diferencia fundamental entre ambos catéteres es su disposición con respecto a la aguja. En el caso del Contiplex® Tuohy, el catéter se introduce por dentro de la aguja (después de haber realizado la punción), con lo cual el orificio de punción es mayor al diámetro del catéter, lo que podría predisponer a fugas de anestésico local que humedecen los apósitos de fijación y favorecen las retiradas accidentales del catéter. En cambio, en el caso del Contiplex C®, el catéter recubre la totalidad de la aguja, se posicionan juntos y a la hora de retirar la aguja (que va por dentro), el catéter cubre la totalidad del orificio de punción.
Las nuevas alternativas a los bloqueos continuos que se encuentran en terreno de investigación son la inyección de bupivacaína liposomal, la crioanalgesia y la estimulación percutánea de nervios periféricos. A pesar de las ventajas que promete su uso, son alternativas costosas y aún carecen de evidencia científica que respalde su empleo rutinario (41).
Si bien el empleo de técnicas analgésicas para los pacientes con dolor moderado a intenso resulta eficaz, es imprescindible el seguimiento estrecho por parte de un equipo de dolor agudo postoperatorio. Es incluso más importante un equipo dedicado a optimizar los tratamientos de analgesia multimodal con la colaboración de otras especialidades que la aplicación de técnicas analgésicas sofisticadas (24). El rol de estas unidades se debe iniciar en la valoración preoperatoria, informando e identificando factores como dolor crónico, catastrofización, ansiedad o farmacodepdendencia. La estratificación en el periodo preoperatorio permite realizar un plan individualizado de analgesia que sea continuado después del alta hospitalaria y que incluya la estrategia multimodal y siempre que sea posible anestesia locorregional, pautas fijas de paracetamol y AINE o inhibidores de la COX-2, mientras no exista contradicciones, evitando la prescripción de opioides al alta (45).
Existe una amplia variabilidad entre el funcionamiento de las unidades de dolor agudo en países como Estados Unidos, Reino Unido, España y Alemania. A pesar del aumento en el número de estas unidades, la mayoría no cuentan con un mínimo de estándares de calidad, definidos como: personal asignado, rondas regulares de al menos dos veces al día, cobertura durante la noche y fines de semana, protocolos escritos y consensuados (19,21). El desarrollo de estas unidades ajustada a la realidad de cada hospital debería considerarse una prioridad asistencial, pues además de contribuir a optimizar la recuperación postoperatoria y disminuir las complicaciones y estancia hospitalaria, el control analgésico del DAP contribuye a reducir la incidencia de dolor crónico.
CONCLUSIONES
Los resultados de nuestro estudio indican que las técnicas analgésicas para el tratamiento del dolor postoperatorio moderado a intenso son eficaces. La analgesia epidural torácica continua en la cirugía abdominal abierta fue la técnica con porcentajes más altos de dolor leve a las 24 y 48 horas.
Las complicaciones más frecuentes fueron las retiradas accidentales de los catéter femorales y epidurales, considerándose para estos últimos, una complicación grave, dado el riesgo de hematoma espinal.
A pesar del seguimiento de los protocolos analgésicos, la presencia de dolor crónico condiciona porcentajes más altos de pacientes con dolor postoperatorio moderado e intenso.
LIMITACIONES
Como limitación principal se considera el empleo de una escala unidimensional como la ENV a la hora de definir objetivos de corte para determinar el control eficaz del dolor en lugar de escalas multidimensionales que evalúan la interferencia con el sueño y las actividades cotidianas, efectos adversos de la medicación y satisfacción con el tratamiento administrado. No se discriminó entre dolor en reposo y movimiento. Tampoco se evaluaron factores psicológicos como ansiedad, depresión o catastrofización. No se realizó una comparación entre los pacientes sometidos a procedimientos con dolor moderado a severo que recibieron tratamientos analgésicos convencionales.
AGRADECIMIENTOS
Al doctor Rafael Gálvez por la tutoría y colaboración en la realización de este trabajo de final de máster de la SED. A las enfermeras de la UDAP del el Hospital Universitario Arnau de Vilanova de Lérida: Mireia Aige, Clara Termens y Anna Giralt por su dedicación y compromiso con el tratamiento del dolor.
BIBLIOGRAFÍA