
DOI: 10.20986/resed.2022.3935/2021
REVISIÓN
BLOQUEO RETROLAMINAR ECOGUIADO COMO ANALGESIA PARA EL MANEJO DE NEURALGIA POR HERPES ZÓSTER: A PROPÓSITO DE UN CASO
RETROLAMINAR ULTRASOUND GUIDED BLOCK AS ANALGESIC TREATMENT FOR POST HERPETIC NEURALGIA: CASE REPORT
O. F. Gomezese Ribero1
D. Seíja Butnaru2
S. M. Vivas García3
A. J. Gutiérrez Ortiz4
1Servicio de Dolor y Cuidado Paliativo. Hospital Internacional de Colombia y Hospital Universitario de Santander. Universidad Industrial de Santander. Bucaramanga, Colombia
2Universidad de la Sabana, Bogotá. Instituto Nacional de Cancerología. Bogotá, Colombia
3Universidad Industrial de Santander. Bucaramanga. Colombia
4Servicio de Dolor y Cuidado Paliativo. Hospital Internacional de Colombia. Bucaramanga, Colombia
RESUMEN
El dolor crónico es uno de los problemas médicos más frecuentes y su alivio debe ser una meta terapéutica prioritaria. Los analgésicos opioides constituyen la piedra angular. Sin embargo, en dolor crónico y el potencial adictivo de estos fármacos, así como su uso indebido y el preocupante aumento de muertes por sobredosis en algunos países como EE. UU., han obligado a las autoridades de salud a implementar estrategias coordinadas para promover la prescripción segura y responsable para mitigar los riesgos en el uso de opioides.
Palabras clave: Opioides, abuso, riesgo
ABSTRACT
Chronic pain is one of the most frequent medical problems and its relief should be a priority therapeutic goal; Opioid analgesics constitute the cornerstone, however, in chronic pain and the addictive potential of these drugs, as well as their misuse and the worrying increase in overdose deaths in some countries such as the US, have forced health authorities to implement coordinated strategies to promote safe and responsible prescribing, to mitigate risks in the use of opioids.
Key words: Opioids, abuse, risk
Correspondencia: Sonia Margarita Vivas García
soniamargaritavivasgarcia@gmail.com
Recibido: 08-08-2021
Aceptado: 21-02-2022
INTRODUCCIÓN
El dolor crónico es uno de los problemas médicos más frecuentes y su alivio debe ser una meta terapéutica prioritaria. Los analgésicos opioides constituyen la piedra angular, sin embargo, en dolor crónico y el potencial adictivo de estos fármacos, así como su uso indebido y el preocupante aumento de muertes por sobredosis en algunos países como EE. UU., han obligado a las autoridades de salud a implementar estrategias coordinadas para promover la prescripción segura y responsable, para mitigar los riesgos en el uso de opioides (1).
El dolor crónico se convirtió en un problema de salud pública en Estados Unidos (EE. UU.). El abuso de opioides se ha descrito como una situación de crisis, dado que miles de personas mueren a causa de sobredosis de estos fármacos cada año. En el 2016, los centros para el control y la prevención de enfermedades (o CDC, por sus siglas en inglés) expusieron unas pautas de tratamiento del dolor con el fin de reducir el uso de opioides para el manejo del dolor crónico (2).
Los pacientes con dolor crónico suelen padecer diferentes trastornos de adaptación como ansiedad, dificultades para retornar al trabajo, dependencia, disfunción sexual, problemas de autoestima y estrés postraumático, lo cual se ha visto relacionado con el abuso de sustancias. El uso previo o actual de sustancias contribuye a los malos resultados en el tratamiento médico (3), lo que genera un mayor uso de la atención en salud y aumento de los costes de las complicaciones directamente relacionadas con el mal uso de sustancias (1).
Se ha identificado una falta de educación en los médicos sobre la adecuada prescripción de opioides, en especial en pacientes con adicción (4). Es de gran importancia la selección cuidadosa de los pacientes y la identificación del riesgo de abuso, mientras se logra optimizar el manejo del dolor. La monitorización regular para asegurar la utilización apropiada de los opioides y la identificación temprana del potencial mal uso o abuso de opioides, es importante incluso en la etapa final de la vida, teniendo en cuenta que los familiares o personas cercanas al paciente podrían estar involucradas (5,6). El adecuado abordaje multimodal, de acuerdo a las características del dolor, intensidad y acceso a distintas opciones terapéuticas, es esencial para un manejo óptimo, entre otros parámetros importantes a tener en cuenta durante la evaluación y seguimiento de los pacientes (1,2).
El contar con altos factores de riesgo para abuso o presentar adicción a sustancias no debe limitar el acceso a los opioides en aquellos pacientes que realmente lo requieren. Se realiza esta revisión con el fin de evaluar el adecuado abordaje al momento de la prescripción de opioides, para así contribuir al buen uso de estos y al adecuado manejo del dolor.
EPIDEMIOLOGÍA
La crisis de opioides, también conocida como epidemia de opioides, hace referencia al aumento de adictos y muertes asociadas al uso indebido de analgésicos opioides en EE. UU. El centro de control y prevención de enfermedades (CDC) identificó tres momentos en la epidemia de opioides. En los años 80, estos fármacos fueron empleados para el manejo del dolor agudo y una gran parte de las muertes asociadas se debía al uso no médico del fármaco. Para finales de los 90, las industrias farmacéuticas ofrecían al personal de salud la seguridad de que estos medicamentos no generaban dependencia, lo que causó aumento de la prescripción médica de manera exponencial, sobre todo entre el 2010 y 2018, generando un incremento del 120 % de prescripción (7). Para el 2017, cerca de 53,4 millones de personas en el mundo consumían opioides y, de estos, Estados Unidos (EE. UU.) fue la región con mayor prevalencia anual de consumo y de morbilidad (8). Los reportes de sobredosis en este año por opioides en EE. UU. dejaron más de 47.000 muertos, y para este mismo año 1,7 millones sufrieron trastornos por consumo de sustancias relacionados con los analgésicos opioides de uso médico (9).
En 2018, cerca del 5,3 % de la población entre los 15 y 64 años tenía antecedente de consumo de sustancias psicoactivas, y de este porcentaje se detectó que 58 millones de personas tenían preferencia por los opioides. La Organización Mundial de la Salud (OMS) le atribuye al consumo de drogas unos 0,5 millones de muertes, de las cuales el 70 % están relacionadas con los opioides y el 30 % específicamente por sobredosis (7). De igual manera, para el 2019 casi 50.000 personas en Norteamérica murieron por sobredosis relacionadas con opioides, lo cual genera una carga económica muy alta en cuanto a costos de atención médica, pérdida de productividad y tratamiento de adicciones. En respuesta a esta situación tan importante de salud pública se han generado nuevas y mejores alternativas para prevenir el uso indebido de opioides, los trastornos asociados y mejores prácticas para el manejo del dolor (9).
DEFINICIONES
Son múltiples los trastornos asociados al consumo de sustancias con potencial adicción, como lo son los opioides. Se puede presentar un mal uso de sustancias, lo cual hace referencia al uso inadecuado intencional o no de medicamentos recetados, independientemente de la motivación. El trastorno por consumo de sustancias es un grupo de síntomas cognitivo-conductuales y fisiológicos, que indican que el individuo continúa usando la sustancia a pesar de problemas importantes relacionados con esta (1).
Por otro lado, el abuso de sustancias hace referencia al uso inapropiado de estas, lo cual usualmente lleva a la adicción, definida por la OMS como el consumo repetido de una o varias sustancias psicoactivas, hasta el punto de que el individuo se intoxica periódicamente o de forma continua (10). Es considerado un desorden mental crónico donde el individuo genera la búsqueda y uso impulsivo de drogas a pesar de las consecuencias (11). Este deseo de consumir implica que se presenten dificultades para interrumpir voluntariamente o modificar el consumo de la misma, y se muestra decidido a obtenerlas por cualquier medio (10).
El trastorno por uso de opioides tiene unos criterios clínicos descritos en el DSM-5 que deben cumplirse para su diagnóstico (Tabla I) (11). Además, existen unos criterios para el diagnóstico de adicción en pacientes con uso crónico de opioides. Inicialmente, el paciente debe presentar dependencia psicológica, siendo este el deseo intenso de tener el fármaco y una preocupación exagerada sobre su disponibilidad. Además, debe haber una evidencia de uso compulsivo caracterizado por: 1) un aumento de la dosis no prescrita, 2) la continuidad de administración a pesar de efectos secundarios importantes, 3) uso del fármaco para tratar otros síntomas que no son los indicados, y 4) utilización no indicada durante los periodos sin síntomas. Por último, debe haber evidencia de uno o más comportamientos asociados como la manipulación al médico o al sistema sanitario con el propósito de obtener droga adicional (por ejemplo: alteración de las recetas o ir a diferentes médicos), la adquisición de medicamentos de otras fuentes médicas o no médicas, venta de droga y el uso no autorizado de otras drogas como alcohol u otros sedantes/hipnóticos durante el tratamiento con opioides (13).
Tabla I. Criterios clínicos descritos en el DSM-5 (12).

La mayoría de los pacientes con uso crónico de opioides presentan conductas aberrantes por el uso prolongado de estos. Estas conductas se definen como cualquier comportamiento asociado al empleo de opioides, en una forma diferente a la que son prescritos y se manifiestan como pseudoadicción, dependencia física, tolerancia y pseudotolerancia (Tabla II) (13). También se ha definido otro trastorno descrito como compensación química, o chemical coping, que hace referencia a la ingesta de opioides en pacientes con cáncer en un espectro que abarca desde el uso normal no adictivo para manejar el dolor, hasta la adicción total y su comportamiento compulsivo y destructivo, aumentando la morbimortalidad. Asimismo, el grado en el que los pacientes usen sus medicamentos de manera desadaptativa determinará su susceptibilidad a la toxicidad y el daño por opiáceos (15).
Tabla II. Definición de conductas aberrantes (14).

FISIOPATOLOGÍA DE LA ADICCIÓN
Los receptores opioides µ están ampliamente distribuidos en el cerebro; sin embargo, el sistema límbico está principalmente involucrado en la adición de opioides debido a sus propiedades euforigénicas o gratificantes (16). Cualquier estímulo que produzca placer estimulará el sistema de recompensa constituido por la vía mesolímbica y la vía mesocortical, las cuales son ricas en receptores opioides. En estos sitios, el opioide inhibe neuronas gabaérgicas, desinhibiendo neuronas dopaminérgicas, aumentando así la frecuencia de descarga de dichas neuronas. Se debe tener en cuenta que la dopamina es el principal neurotransmisor del sistema de recompensa, por lo cual los medicamentos que afectan el sistema dopaminérgico como los opioides, tiene alto potencial de adicción (17,18).
Como se ha mencionado, el dolor es ocasionado por un conjunto de factores físicos y afectivos que van desde el daño tisular hasta la ansiedad y depresión que él mismo genera. Los opioides en este tipo de paciente son considerados como el fármaco por excelencia para manejar el dolor, lo que hace que los pacientes consideren que funcionaría mejor si tuvieran acceso libre a ellos, motivo por el cual establecen un patrón de conductas aberrantes para conseguirlo (3). La búsqueda compulsiva por parte de los pacientes y la adicción a los opioides se debe también a los síntomas que se manifiestan tras la retirada de estos medicamentos, como la taquicardia, la agitación, la hiperalgesia y la anhedonia, que ocasionan un refuerzo negativo sobre el circuito de recompensa, que a largo plazo refuerza este comportamiento (18).
FACTORES DE RIESGO
Los pacientes con problemas de adicción tendrán mayor riesgo de presentarla a otra sustancia y si tiene factores de riesgo adicionales, mayor será la probabilidad de presentar conductas compulsivas con los opioides (19). En los pacientes oncológicos, la adicción no es frecuente y mucho menos en individuos sin antecedentes (20). Se han detectado algunos factores de riesgo que facilitan el consumo inapropiado de opiáceos como: fumar o la ingesta de alcohol, el sexo masculino, jóvenes, pacientes con dolor intenso, tener familiares con antecedente de mal uso de opioides, historia de abuso sexual o físico, trastorno psiquiátricos como ansiedad, depresión, estrés postraumático, o historia de enfermedad psiquiátrica grave (4), e incluso se ha visto mayor riesgo en algunos tipos de tumores como los de cabeza y cuello (4,14).
Por otro lado, se puede considerar que la subestimación del dolor, la inadecuada anamnesis y el incorrecto manejo del dolor, serían un factor de riesgo para el mal uso o abuso de opioides, que finalmente podrían llevar a una adicción. Una revisión de la literatura realizada entre 2005 y 2014 sobre la prevalencia del dolor relacionado con el cáncer reveló que la mitad de los pacientes están angustiados y que el 38 % presentan dolor de intensidad moderada a severa. Un estudio europeo publicado en 2006-2007 reveló que el 72 % de los pacientes con cáncer padecían dolor con una intensidad media de 6,4 (escala de calificación numérica de 0 a 10) y el 11 % presentaban dolor de intensidad moderada a severa (excluido el cáncer de piel) sin recibir ningún analgésico. De los pacientes tratados, el 84 % presentó alivio del dolor clasificado como “bastante eficaz o muy eficaz” y del 6 al 28 % de los pacientes recibieron un tratamiento insuficiente (13).
A pesar del uso de fármacos adecuados y alternativas adyuvantes de tratamiento como el uso de antidepresivos o anticonvulsivantes, manejo invasivo del dolor como catéteres epidurales, bloqueos de nervio periférico e infiltraciones peridurales y aproximaciones psicológicas, es posible que no se consiga el adecuado control de dolor, haciendo necesario el uso de altas dosis de opioides o el uso crónico de estos (12,19). La adicción es posible incluso cuando los opioides se toman según lo indicado (21). La prevalencia exacta del abuso en pacientes tratados con opioides para dolor crónico es difícil de determinar. Los efectos de los opioides por tiempo prolongado aún continúan inciertos. No existen datos suficientes que respalden su seguridad y eficacia para dolor crónico no oncológico y, por el contrario, hay una lista extensa de problemas asociados desde adicción y abuso, hasta la muerte (12). Se considera que la prescripción de dosis superiores a 120 mg de morfina equivalente al día es un factor de riesgo para presentar con más frecuencia síntomas de compulsión (22).
EVALUACIÓN DEL RIESGO Y MONITORIZACIÓN
La evaluación de la eficacia del manejo se basa en la reducción de la intensidad del dolor y de la mejoría en la funcionalidad del paciente. Para la prescripción de opioides es de gran importancia identificar factores de riesgo, como los ya mencionados, para evitar el abuso de los mismos en los pacientes. Existen numerosas herramientas de tamización para identificar el comportamiento inadecuado del uso de opioides. El cuestionario de evaluación SOAPP-SF (Cuestionario de detección y evaluación de opioides para pacientes con dolor, versión revisada) y el cuestionario CAGE-AID (Herramienta de detección de abuso de sustancias) (Tabla III) que está directamente relacionado con el consumo de alcohol pero puede ser adaptado para incluir drogas, son algunas de estas herramientas (2,4). La escala de evaluación de síntomas de Edmonton (Figura 1) nos puede dar una aproximación sobre la percepción del paciente en cuanto a su estado físico y psicosocial, permitiendo identificar factores de riesgo. Existen otras medidas alternativas como los exámenes toxicológicos en orina o sangre.
Tabla III. Herramienta de cribado para detección de abuso de sustancias (23).

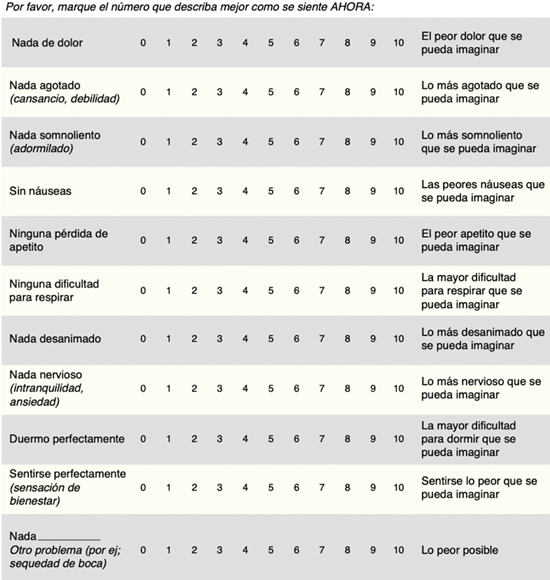
Fig. 1. Cuestionario de evaluación de síntomas de Edmonton versión revisada (24).
RECOMENDACIONES PARA LA PRESCRIPCIÓN SEGURA
En el momento de decidir prescribir opioides es importante tener en cuenta diferentes factores para disminuir el riesgo de adicción. Se debe evaluar el tipo de dolor y la funcionalidad, utilizar una escala de evaluación validada, por ejemplo, la escala visual análoga (EVA) para describir la intensidad del dolor y considerar si están indicados analgésicos no opioides como: AINE, antidepresivos tricíclicos, inhibidores de la recaptación de serotonina, anticonvulsivantes, ejercicio, terapia física, entre otros. Se debe informar al paciente sobre el plan de tratamiento y establecer metas realistas para el alivio del dolor y la funcionalidad con base en el diagnóstico. Asimismo, evaluar los riesgos, daños o uso aberrante en pacientes con factores de riesgos conocidos como antecedente de uso de drogas ilegales, uso de medicamentos por razones no médicas, historia de abuso de sustancias o sobredosis y enfermedades mentales (1).
ESTRATEGIAS PARA LA ADECUADA PRESCRIPCIÓN DE OPIOIDES
Es importante el abordaje individualizado para el diagnóstico y tratamiento del dolor. Este tratamiento no debe ser únicamente farmacológico, sino que además debe precisar un abordaje multidisciplinario en cada una de sus dimensiones (física, psicológica, social y espiritual), con especial interés en el manejo de la ansiedad y la depresión si están presentes, incluyendo fármacos y psicoterapia. Además, debe optarse por un abordaje multimodal no-opioide tanto para el manejo de dolor agudo como de dolor crónico antes de llegar a los analgésicos opioides (13,25).
Se deben considerar aspectos del paciente que puedan afectar la dosis de opioide antes de iniciar el tratamiento con este. Esto incluye evaluar el estado mental para detectar aquellas alteraciones del ánimo o de la personalidad que conlleven a la adicción y preguntar por antecedentes de abuso de sustancias a opioides u otros. En caso de considerar riesgo de abuso identificado por una correcta anamnesis y con el uso de herramientas como las descritas, es importante desde el inicio involucrar a la familia y cuidadores para el correcto uso de estos analgésicos. La entrega de medicamentos debe ser exacta para el consumo mensual, el conteo de la disponibilidad de medicamentos del pacientes y el adecuado registro en la historia clínica son importantes (2,4).
Se recomienda tratar el tipo de dolor de la forma más específica posible, ya sea con fármacos adyuvantes, manejo intervencionista, cirugía, quimioterapia o radioterapia cuando estas puedan ser indicadas, en busca de conseguir una reducción en la dosis de opioides y en la aparición de conductas anómalas relacionadas con el consumo de estos (13).
También son importantes la educación y motivación del paciente acerca del peligro de adicción, la relación de confianza con el médico y la confrontación del problema. Además, se debe pautar una analgesia basal, con especial cuidado para aquellos fármacos de acción rápida. En todo este proceso es de vital importancia el apoyo familiar para el cuidado de aquellos pacientes con alto riesgo de abuso de sustancias (13).
En caso de requerir opioides, inicialmente se formularán opioides de acción corta y en dosis bajas que tengan efectos adversos tolerables, buscando el alivio del dolor y la mejoría de la funcionalidad según la escala de barthel mayor al 30 %. Cuando el paciente lleva un tratamiento con opioides a largo plazo, se debe monitorizar y reevaluar periódicamente las metas de tratamiento, realizando la reducción o suspensión del opioide de manera lenta de acuerdo con la tolerancia del paciente (6,4). Cuando se detecten pacientes con uso inadecuado de opioides, se debe evaluar si requiere una suspensión progresiva del opioide o rotación del mismo, así mismo un análisis toxicológico y considerar la derivación a psiquiatría (9,26).
TRATAMIENTO
Basada en la fisiopatología descrita, el uso de fármacos antidopaminérgicos o agonistas o antagonistas opioides para el manejo de adicción y reducir el riesgo de sobredosis son usualmente utilizados. La metadona, la naltrexona y la buprenorfina, con o sin naloxona, y el manejo concomitante de problemáticas psicosociales y comorbilidades psiquiátricas son recomendados (27).
En pacientes con dolor agudo, por ejemplo dolor postquirúrgico, el uso de medicación debería ser por el menor tiempo posible (21). En caso de que el paciente ya se encuentre consumiendo opioides y la cantidad diaria total es baja y el síndrome de abstinencia es leve a moderado, puede intentarse la reducción gradual semanal del 10 al 25 % del medicamento que está consumiendo. Si la cantidad es moderada a alta, se puede considerar la sustitución por un opioide de vida media larga o de liberación prolongada como la metadona, y realizar la reducción gradual del opioide que recibe, siendo aconsejable la reducción del 10 % de la dosis semanal o quincenalmente según la tolerabilidad del paciente. Durante el proceso de desintoxicación, es muy importante el acompañamiento psicoterapéutico y la motivación para continuar el manejo a largo plazo, por lo cual si es posible, debe remitirse al paciente a un grupo especializado en el manejo de adicciones. En caso de que el paciente padezca de trastorno del sueño, debe hacerse uso de medicamentos no adictivos como difenhidramina y/o antidepresivos tricíclicos, así como apoyo psicoterapéutico (28) (Tabla IV).

CONCLUSIÓN
El adecuado conocimiento sobre los opioides, la anamnesis e identificación de factores de riesgo de abuso, permite que el personal médico pueda decidir y entender la prescripción adecuada de opioides, y concienciar a pacientes y familiares sobre el uso racional de los mismos.
BIBLIOGRAFÍA