doi.org/10.20986/resed.2022.4031/2022
ARTÍCULO
ASPECTOS PRÁCTICOS DE LA ELECCIÓN DEL PRODUCTO Y LA TITULACIÓN CON CANNABIS MEDICINAL PARA EL DOLOR CRÓNICO
PRACTICAL ASPECTS OF PRODUCT SELECTION AND TITRATION WITH MEDICAL CANNABIS FOR CHRONIC PAIN MANAGEMENT
J. Pérez Martínez1
1Edwards Chair in Clinical Pain, McGill University. Director. Alan Edwards Pain Management Unit, McGill University Health Centre. Montreal, Quebec, Canadá
RESUMEN
Años de experiencia y multitud de estudios observacionales proponen la eficacia del cannabis medicinal (CM) para aliviar el dolor. La experiencia clínica no se ha podido correlacionar con la evidencia científica. De los países donde el CM se ha legalizado provienen guías basadas en consensos que proporcionan al clínico interesado un conocimiento mínimo esencial para responder a las necesidades de sus pacientes. Esta revisión proporciona aspectos básicos de la selección de pacientes y productos del CM para el especialista en dolor.
Palabras clave: Cannabinoides, cannabis medicinal, THC, CBD, dolor crónico
ABSTRACT
Years of experience and multiple cohort studies suggest the efficacy of medical cannabis (MC) to relieve chronic pain. The clinical experience has not been linked with scientific evidence. In countries where CM has been legalized, guidelines based on consensus have been developed that provide the clinician with the minimum essential knowledge to respond to the needs of his or her patients. This review provides basic aspects of patient and product selection of MC for the pain specialist.
Key words: Cannabinoids, medical cannabis, THC, CBD, chronic pain
Correspondencia: Jordi Pérez Martínez
Jordi.perez@mcgill.ca
INTRODUCCIÓN
A efectos de nomenclatura, la utilización de los términos cannabinoide y cannabis medicinal (CM) puede llevar a confusión al lector, puesto que son conceptos íntimamente relacionados y, en ocasiones, intercambiables. A efectos prácticos, los cannabinoides son aquellos compuestos químicos que ejercen una acción fisiológica sobre los diferentes elementos del sistema orgánico endocannabinoide, sean los receptores, sus proteínas de transporte o sus vías metabólicas. A efectos prácticos se llama endocannabinoide al compuesto orgánico interno que interactúa con nuestro sistema endógeno endocannabinoide. Por exocannabinoide se conoce al compuesto químico externo obtenido directamente de fuentes naturales o a través de manipulación química que, tras su administración, interactúa con el mencionado sistema endógeno endocannabinoide.
El concepto de cannabis medicinal es complejo de definir y, en principio, se reduce a los productos de uso terapéutico obtenidos directamente de la planta Cannabis sativa y administrados juntos como producto de origen herbal.
A pesar de haberse usado durante muchos siglos en la antigüedad, principalmente en culturas orientales, el CM se incluyó en las opciones terapéuticas de la medicina occidental hacia el siglo xviii. En aquella época, y junto con el opio y la cocaína, el cannabis era uno de los productos habitualmente utilizados para el alivio de numerosos síntomas comunes, muchos de ellos benignos. Paralelo a su uso terapéutico se desarrolló el recreativo y los problemas de adicciones, cosa que generó alarma social y consecuentemente provocó su clasificación como sustancia de abuso y posterior prohibición. Tal como ocurrió con el opio, los fármacos opioides y los receptores opioides endógenos, los avances científicos en biología y química orgánica permitieron sacar a estos fármacos de la ilegalidad y ponerlos a disposición del clínico. Algo parecido ocurrió más tarde con los cannabinoides y sus ligandos internos, que forman parte de sus respectivos sistemas endógenos.
Al igual que con los opioides, la medicina cannabinoide se acerca más al tratamiento sintomático que al objetivo curativo. La medicina del dolor es, de forma natural, uno de los campos donde ha crecido de forma más significativa el conocimiento clínico del CM.
SELECCIÓN DEL PACIENTE
Indicaciones del CM como analgésico
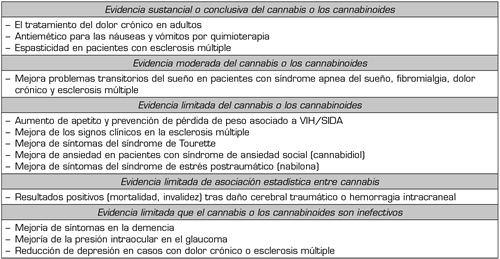
La Academia Nacional de Ciencias de EE. UU. resumió en 2017 la evidencia disponible del uso de CM para la salud (1). Como se puede ver en la Tabla 1, el dolor crónico en adultos es una de las indicaciones con mejor evidencia. Contrariamente a esta aseveración, existen numerosos estudios de revisión y metanálisis realizados de forma específica sobre cada una de las indicaciones mencionadas que refutan esas recomendaciones. Es un hecho innegable que la práctica clínica del CM como analgésico que se practica en la actualidad está guiada por la experiencia y la necesidad del paciente y no por la evidencia obtenida de los estudios aleatorizados, doble ciego y controlados contra placebo. Hay varias razones por las cuales los estudios no se han hecho o no han proporcionado los resultados deseados. En la Tabla 2 se resumen las posibles explicaciones de esta controversia.
Tabla I. Evidencia científica del CM según la academia norteamericana de ciencias (1)

Tabla II. Factores relacionados con la falta de evidencia

Lugar de los cannabinoides en las guías clínicas de dolor crónico
El dolor neuropático es la indicación clínica con mejor evidencia (2). Las dos guías clínicas donde se pueden encontrar a los cannabinoides provienen de Canadá. La guía del tratamiento farmacológico del dolor neuropático de la canadiense del dolor (3) asigna el tercer escalón tras los gabapentinoides/antidepresivos y el tramadol/opioides. La sociedad canadiense de médicos de familia (4) aconseja los cannabinoides para el dolor neuropático tras haber probado 3 agentes (y para el dolor en paliativos tras 2 agentes). En Canadá, hay disponible en las farmacias dos fármacos cannabinoides: la nabilona, que es un fármaco análogo sintético diez veces más potente que el tetrahidrocanabinol (THC) (5), y el nabiximol, que contiene dosis pequeñas de THC y canabidiol (CBD), a similar concentración, proveniente de la planta de cannabis (6). En las guías clínicas mencionadas, se recomienda iniciar siempre con fármacos cannabinoides antes de probar el CM.
A pesar de que la indicación de dolor crónico en adultos es una de las más robustas, hay numerosos metanálisis proponiendo conclusiones contradictorias (a favor (7) y en contra (8)). Por el contrario, para el dolor neuropático los datos sugieren beneficios que superan las potenciales complicaciones (9). A la vista de lo anterior, es razonable iniciar la experiencia con CM con pacientes que presenten dolor crónico neuropático resistente a los abordajes iniciales con antidepresivos y antiepilépticos. A pesar de los resultados que sugieren que la utilización de cannabinoides puede ayudar a la reducción del consumo de opioides en pacientes con dolor neuropático, de momento no hay evidencia disponible para sugerir que los cannabinoides pueden sustituir a los opioides en este tipo de dolor.
Contraindicaciones del CM como analgésico
Las únicas contraindicaciones formales para el uso de cannabinoides o de CM son los antecedentes de reacción alérgica a productos cannabinoides y el uso en pacientes gestantes o en periodo de lactancia. Tanto la nabilona como el dronabinol son derivados artificiales, por lo que puede haber alergia cruzada; sin embargo, el nabiximol contiene los dos alcaloides de la planta, el tetrahidrocannabinol (THC) y el cannabidiol (CBD), por lo tanto la alergia a este puede ser mejor indicativo (10).
Ya que los alcaloides cannabinoides son lipofílicos, es razonable contraindicar el CM en pacientes gestantes y durante la lactancia, sin embargo, es un hecho que no hay estudios serios realizados a este respecto. Los hallazgos obtenidos de mujeres embarazadas usuarias de cannabis recreativo demuestran efectos sobre el neonato (11). Por otro lado, es de sobra conocido que el uso de ciertos analgésicos potentes (opioides o antidepresivos tricíclicos, por ejemplo) en pacientes gestantes o lactantes se relaciona con efectos deletéreos sobre el feto (12). En ausencia de estudios rigurosos de cohorte con CM, el facultativo ha de ejercer cautela.
El THC es el alcaloide de la planta que asocia mayor riesgo por su efecto psicomimético psicotrópico. Su uso se desaconseja en pacientes con historia personal o familiar importante de enfermedad bipolar o esquizofrenia (13). Por la misma razón, también se recomienda precaución en pacientes menores de 25 años al afectar a su desarrollo cognitivo y rendimiento académico (14). En pacientes con antecedentes de, o en riesgo de, toxicomanía, el THC a alta concentración y a dosis altas podría resultar en una droga de abuso, por lo que se recomienda establecer las mismas precauciones que se tomarían en un paciente similar al que se le prescriban opioides.
Por sus efectos cardiovasculares (taquicardia e hipotensión), los productos muy ricos en THC administrados a dosis elevadas se desaconsejan a pacientes con cardiopatía inestable. A nivel respiratorio, ni el CBD ni THC tienen contraindicaciones per se; sin embargo, es de sentido común evitar la administración fumada en cualquier paciente, pero sobre todo en aquellos con enfermedad pulmonar crónica para evitar la inhalación de productos potencialmente irritantes.
SELECCIÓN DEL TRATAMIENTO
El facultativo ha de responderse varias preguntas ante la posible indicación de CM para tratar el dolor crónico.
Diferencias entre THC y CBD
La planta del cannabis contiene más de 60 cannabinoides, de los cuales el THC y el CBD son los mejor estudiados. Sin embargo, esta contiene otros productos naturales que también pueden generar efectos positivos o negativos sobre el organismo como los terpenos y los flavonoides. Estos componentes conforman el llamado efecto séquito (entourage en inglés).
Tanto el THC como el CBD tienen efectos psicotrópicos al afectar al sistema nervioso central, sin embargo, el THC es psicomimético y puede alterar las funciones cognitivas, sobre todo a dosis altas.
Tanto la experiencia clínica como diversos estudios clínicos confirman que una parte de los efectos terapéuticos del CM se atribuyen al CBD (Tabla 3) (15). Desafortunadamente, el CM rico en CBD suele ser un producto caro y difícil de manufacturar, todo lo contrario que el THC.
Tabla III. Efectos diferenciales del THC y CBD
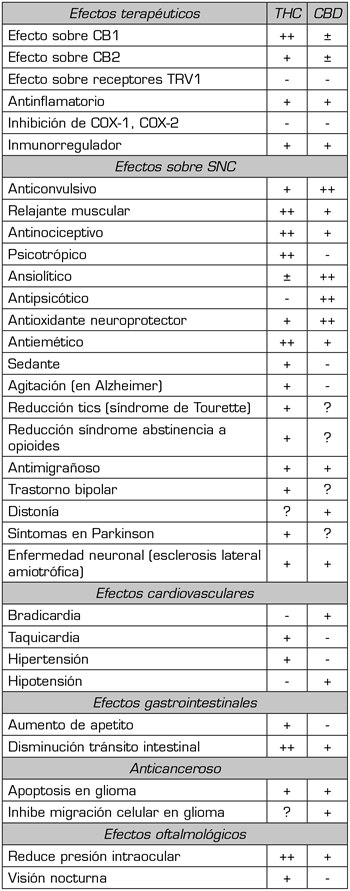
Tabla tomada de referencia bibliográfica 15.
Por otro lado, la mayoría de los efectos secundarios se asocian al THC, por lo tanto, es razonable empezar siempre con un producto que contenga solamente CBD.
La elección del producto dependerá también del síntoma a tratar. Así, por ejemplo, las náuseas responden al THC, mientras que la ansiedad responde mejor al CBD. En el campo del dolor, no está claro si el CBD es mejor o peor analgésico que el THC. En ausencia de evidencia o de guías clínicas basadas en estudios rigurosos, se aconseja ejercer de forma precavida si se usan productos con dosis elevadas de THC (16).
Papel de otros componentes de la planta: el efecto séquito
El hecho de que dos productos de igual concentración en THC y CBD produzcan efectos terapéuticos y/o secundarios diferentes demuestra que hay otros componentes orgánicos en la planta que ejercen también efecto sobre el organismo. En la actualidad, la nomenclatura más aceptada para denominar a los diferentes tipos de CM se basa casi exclusivamente su contenido en THC y en CBD. La presencia de los muchos otros cannabinoides y otros productos como terpenoides y flavonoides (efecto séquito) (17) explica la aparente contradicción mencionada anteriormente. Hasta antes de la legalización y del interés de las grandes corporaciones en la producción industrial de cannabis, las plantas de cannabis se diferenciaban más o menos homogéneamente en dos fenotipos conocidos como sativa e índica. Estas plantas, aun con una ratio similar THC/CBD, pueden presentar efectos muy diferentes y de forma muy simplificada se entendía que las variedades “sativa” son euforizantes, mientras que las “índica” son más sedantes. Esta diferencia posiblemente se deba a su composición en terpenos. Las plantas de tipo “sativa” tienen terpenos euforizantes, como el limoneno y/o pineno, mientras que las del tipo “índica” son más sedativas, posiblemente por el mirceno. Las diferencias entre “sativa” e “índica” son irrelevantes, ya que los cultivadores ahora trabajan con híbridos para conseguir más y mejores productos. En la actualidad, los clínicos interesados en la composición en terpenos del CM que prescriban dependen de los análisis a los que estén sujetas las compañías productoras o los cultivadores a pequeña escala. En la actualidad se disponen de ciertas conjeturas sobre el papel clínico de los terpenos (17), en particular el beta-cariofileno (18), sobre el dolor e inflamación.
En ausencia de estudios científicos rigurosos, los clínicos estamos lejos de poder entender bien el papel terapéutico de los terpenos y más lejos todavía de poderlos utilizar de forma selectiva. Otra dificultad añadida a este respecto es el hecho que la industria de fármaco-botánica todavía no ha integrado las herramientas apropiadas para poder proporcionar al usuario una descripción precisa y creíble de los cannabinoides y terpenoides que su producto vendido contiene; en la actualidad, basta con certificar el contenido en THC y CBD en la etiqueta del producto.
Forma de administración
Tradicionalmente el cannabis se ha consumido fumado. Esto tiene sentido, ya que el calor es necesario para activar los cannabinoides en forma ácida carboxilada y convertirlos a su forma activa. La vía de administración fumada tiene los siguientes problemas:
En la actualidad las dos formas de administración de CM más recomendadas son la inhalada a través de la vaporización y la oral con la ingestión de extractos con aceites de CM. Hay pacientes que se preparan sus propios productos tópicos con CM e incluso hay compañías de CM que vender parches transdérmicos e incluso cremas de CM. Esta revisión no contempla, de momento, esta vía de administración hasta que se disponga de mejores datos clínicos. Las diferencias farmacocinéticas, así como las ventajas y desventajas de las formas de administración inhalada u oral, se explican de forma gráfica en la Figura 1. Como recordatorio importante para tomar una decisión, la vía inhalada es de inicio rápido y duración limitada a 1-2 horas, mientras que la vía oral es de inicio lento y larga duración de efecto (como el de un fármaco de liberación prolongada). La naturaleza del síntoma a tratar sugiere la forma de administración que recomendaremos: crisis sintomáticas requieren administración inhalada (náuseas, crisis de ansiedad en estrés postraumático) mientras que síntomas persistentes y de larga duración mejor se tratan con la vía oral (dolor crónico).
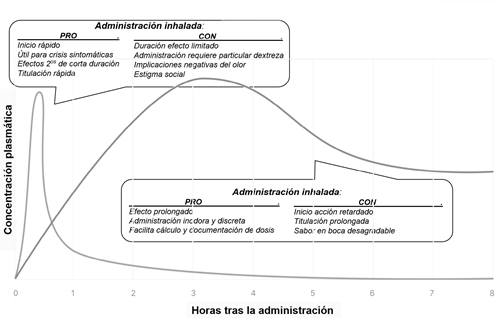
Fig. 1. Comparativa de las vías inhalada y oral en CM.
Dosis inicial y titulación
Como norma general, hay que iniciar el tratamiento a dosis bajas y con una posología de una vez al día, generalmente antes de dormir con el fin de minimizar las consecuencias de los posibles efectos secundarios como sedación o mareo que los pacientes pueden experimentar, sobre todo la población anciana. Con la formulación inhalada es prácticamente imposible de calcular las dosis administradas, ya que el nivel plasmático depende de:
Al recomendar el CM inhalado, es mejor iniciar con una única vaporización y esperar 15-30 minutos a los efectos hasta repetir con otra. La documentación médica de esta vía ha de incluir la potencia del producto inhalado, el número de inhalaciones por día y el consumo diario de CM en gramos de planta seca.
La administración oral con aceite de CM se acerca mucho más a la forma de administrar fármacos que tenemos los clínicos. El CM en aceite se dosifica en gotas o en fracciones de mililitros. Conociendo el porcentaje en THC/CBD del producto, se puede calcular fácilmente la dosis de THC/CBD administrada. Se considera que la absorción oral de aceite de CM es entre 13 y 19 % (19).
Las recomendaciones clínicas de las que se disponen se basan en consensos y no en datos de estudios clínicos. Tal como mencionado anteriormente, se recomienda iniciar el tratamiento con un producto basado únicamente en CBD para evitar los posibles efectos secundarios. Como recomendación general se sugiere iniciar el tratamiento con una dosis de CBD de 2 a 3 mg una vez al día (19). El lector debe recordar que una vaporización de nabiximol contiene 2,7 mg de THC y 2,5 mg de CBD.
La titulación puede ser más o menos rápida según la tolerancia y el estado de salud del paciente. El documento de consenso canadiense recomienda aumentar la dosis cada 2 o 3 días según tolerancia. En casos en que se utilice productos de CM con contenido en THC, la titulación se debe hacer más lentamente (3-5 días) y en caso de llegar a una dosis que provoque efectos secundarios leves, se aconseja al paciente persistir sin cambiar la dosis hasta que estos efectos sean más tolerables y así se pueda reanudar la titulación.
Al llegar a una dosis de 10 mg de CBD o de THC una vez al día es razonable iniciar una segunda dosis siguiendo las mismas instrucciones que durante la titulación (Figura 2).

Fig. 2. Ejemplo de titulación con CM por vía oral para tratamiento del dolor crónico (caso estándar).
Dosis máximas y cambio de producto
Dosis superiores a 50 o 60 mg al día de CBD son probablemente inefectivas, aunque hay datos contradictorios provenientes de facultativos con amplia experiencia clínica. En el tratamiento de la epilepsia infantil fármaco-resistente de los síndromes de Dravet o West, las dosis de CBD que se administran son mucho más elevadas (hasta 25-50 mg/kg mg) (20). En estudios recientes realizados con CBD a dosis máximas de 30 mg al día, los resultados para tratar el dolor de origen reumático fueron decepcionantes (21).
Según el consenso canadiense, al llegar a 40 mg al día de CBD, en ausencia de efectos positivos, se recomienda iniciar tratamiento con THC con un patrón similar de titulación al descrito anteriormente (22). Dosis mayores de 50 mg de THC al día son raramente toleradas por pacientes crónicos; estas dosis se observan más frecuentemente en usuarios de cannabis no médico.
En pacientes que utilizan planta seca para vaporizar o fumar, la dosis se mide por los gramos de planta consumida diariamente. Según los datos proporcionado por la agencia de salud canadiense, la dosis media de planta seca para uso medicinal en pacientes canadienses fue de 2,4 gramos al día (23). En ausencia de mejores datos al respecto, los facultativos con experiencia ponen el límite en 5 gramos al día como dosis máxima.
Elección del proveedor
Dependiendo de la regulación de cada país, las alternativas pueden variar desde:
En cualquier caso, el prescriptor debe conocer detalles del producto como:
PRECAUCIONES
Efectos secundarios a corto plazo
Los efectos secundarios del THC y del CBD se resumen en la Figura 3. Hay que destacar que las evidencias se han generado a partir de estudios con consumidores recreativos y a dosis altas de THC. La experiencia con CM es, por el momento, positiva y, en general, los efectos secundarios observados son leves, tolerables y generalmente atribuibles al THC (24).
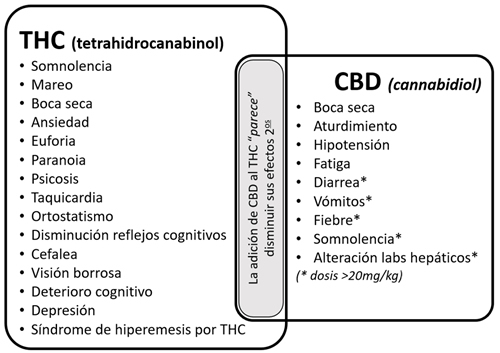
Fig. 3. Efectos secundarios.
Un estudio observacional de un año de duración en pacientes con dolor crónico que usaban CM vaporizado demostró, comparado con un grupo control, una mayor prevalencia de efectos secundarios en el grupo activo. Los más frecuentes fueron cefalea, nasofaringitis, náusea, somnolencia y mareos, sin embargo estos efectos secundarios aparecieron de forma temprana y se consideraron de poca gravedad (25).
Interacciones farmacológicas
Tanto el THC como el CBD se metabolizan en el hígado a través de los enzimas del complejo CYP450. Esto tiene las siguientes implicaciones:
Con las dosis de CM que se están usando en la actualidad no se han observado complicaciones graves, sin embargo, se sugiere precaución en pacientes que reciban ciertos antibióticos, antifúngicos y antidepresivos, y cautela máxima en pacientes que toman clobazam, warfarina, teofilina, clozapina u olanzapina (26).
El segundo tipo de interacción se refiere a la sumación de efectos secundarios del THC, principalmente en pacientes tratados con fármacos que también provocan efectos secundarios similares, sobre el sistema nervioso como antiepilépticos, antidepresivos u opioides. En estos casos se recomienda disminuir la dosis del fármaco o del THC para evitar consecuencias.
La coadministración de opioides y CM es de particular interés en nuestra especialidad. Una de las primeras consecuencias positivas del efecto terapéutico del CM es la disminución (e incluso interrupción) del uso de fármacos analgésicos opioides y no opioides (27). En pacientes con dolor crónico, la monitorización de fármacos analgésicos es fundamental y ha de ser llevada a cabo de forma dinámica con el paciente y los síntomas.
De entre los efectos terapéuticos del CBD se considera que ejerce efecto antinflamatorio; eso explica sus potenciales efectos beneficiosos en enfermedades reumáticas y autoinmunes. Sin embargo, en aquellos pacientes que reciben inmunoterapia como tratamiento oncológico (pulmón, riñón, melanoma, etc.), la coadministración de CBD se ha relacionado con una menor tasa de respuesta y de supervivencia. De momento estos resultados solo se han demostrado en pacientes con enfermedades metastásicas pero, en caso de duda, si nuestro paciente recibe inmunoterapia, es aconsejable no utilizar CBD (28).
Efectos secundarios a largo plazo
La mayoría de los estudios demostrando efectos deletéreos del cannabis a largo plazo se han hecho con consumidores y no con pacientes, por lo tanto no hay suficiente evidencia como para poder informar de forma adecuada a los pacientes que reciban CM.
La adicción al CM es, sin duda, uno de los principales recelos de los clínicos. Comparado con otros productos legales, como el alcohol o nicotina, el cannabis tiene menor potencial adictivo (29). Los especialistas en dolor, junto con los psiquiatras, estamos formados específicamente en identificar a pacientes con potencial de usar los fármacos de prescripción controlada forma aberrante o abusiva. En esta población de riesgo, caso de administrar CM, se recomienda ejercer las mismas precauciones que las contempladas en el uso de la medicina opioide para asegurar una práctica clínica segura para el paciente y la sociedad.
Como único factor aplicable al CM, hay que poner atención a aquellos pacientes que tengan un consumo mayor de 5 gramos al día de planta seca. De forma marginal, hay factores que sugieren precaución como preferencia por la vía de administración fumada a pesar de recomendar repetidamente lo contrario y preferencia por productos de muy alto contenido en THC (por encima del 20 %).
Estrategias terapéuticas de interrupción
Los consumidores de THC a alta concentración y dosis elevadas pueden desarrollar síndrome de abstinencia al interrumpir bruscamente el tratamiento. El síndrome de abstinencia raramente se observa en pacientes tratados con CM, puesto que normalmente reciben productos ricos en CBD y cuando reciben THC es a dosis bajas. Con la legalización del cannabis, el médico se puede encontrar en situaciones en las que el paciente ha de dejar de tomar/consumir el producto tales como la hospitalización urgente, viaje al extranjero, falta de stock de producto, etc. En esos casos, alternativas como los nabiximoles o la gabapentina pueden ser de utilidad para paliar la ansiedad que caracteriza la ausencia de THC (30).
CONSIDERACIONES FINALES
La legalización del cannabis medicinal en países como EE. UU. y Canadá han abierto la puerta a utilizar de nuevo un viejo fármaco. El sistema endocannabinoide está íntimamente relacionado con muchas funciones orgánicas, especialmente las del sistema nervioso, por lo tanto, cabe esperar que los cannabinoides jueguen un papel importe en el control de síntomas y enfermedades donde este sistema esté implicado. El hecho que el CM no es un solo fármaco, sino un conjunto de productos, llama a un cambio de mentalidad en el clínico. No se espera que practiquemos la naturopatía, pero sí que abramos la mente a aprender a tratar el dolor de nuestros pacientes con productos vegetales que no se enseñan en la facultad de medicina. Aplicar los principios básicos de la farmacología y medicina clásica en el campo de los cannabinoides es un reto, pero no es imposible. Guías como esta o similares recientemente publicadas (31) deberían permitir al clínico interesado poder ejercer precaución mientras se responde a una clara necesidad clínica y social.
FUENTES DE FINANCIACIÓN
El autor ha recibido honorarios como ponente y/o asesor de las siguientes compañías productoras de cannabis medicinal: Spectrum Therapeutics; Syque (Canadá), NeuraxPharm (España) así como también ayuda financiera para asistir a jornadas de divulgación científica de: Cannimed (Canada) y Observatorio Español del Cannabis Medicinal (España).
BIBLIOGRAFÍA