DOI: 10.20986/resed.2019.3787/2019
EDITORIAL
Bloqueo del axis celiaco en dolor por cáncer: medicina de oportunidad
Celiac axis block in cancer pain: medicine of opportunity
Ofrecer a un paciente con dolor por cáncer el mejor abordaje terapéutico y analgésico con el objetivo de mejorar su calidad de vida ha sido motivo de estudio en las últimas décadas. Esta enfermedad puede presentarse de manera frecuente en pacientes con cáncer, estimándose una prevalencia de dolor del 70 % en los pacientes con enfermedad avanzada. El algoritmo de la escalera analgésica de la Organización Mundial de la Salud constituyó un “parteaguas” en el tratamiento del dolor oncológico y la analgesia multimodal. El intervencionismo en dolor, de igual manera, ha desarrollado avances tecnológicos y técnicas que son en la actualidad más seguras. Dentro del dolor mediado por el simpático, se identifican puntualmente sitios donde se puede interrumpir funcionalmente el sistema nervioso simpático (SNS). Estos bloqueos o inhibiciones se ejecutan con finalidades diagnósticas, pronósticas o terapéuticas. El conocimiento de la anatomía es fundamental en cualquier tratamiento intervencionista o quirúrgico. La compleja, pero susceptible al abordaje, anatomía del SNS ha permitido desarrollar técnicas ablativas para tratamiento del dolor.
Existen múltiples estudios anatómicos que evidencian que los nervios esplácnicos participan en la inervación de las vísceras del hemiabdomen superior. El esófago es inervado por el plexo esofágico, este se conforma por los troncos vagales y los troncos simpáticos torácicos a través de los nervios esplácnicos mayores (abdominopélvicos) y los plexos periarteriales que rodean la arteria gástrica izquierda y frénica inferior izquierda. El plexo celiaco recibe inervación preganglionar de los nervios esplácnicos mayores en su porción superior, y en su parte más baja se segmenta en el ganglio aórtico renal que, a su vez, recibe inervación por los nervios esplácnicos menores. El plexo celiaco inerva hígado, vesícula biliar, estómago, páncreas, bazo, ambos riñones, intestino delgado y la porción ascendente y transversa del colon (1,2).
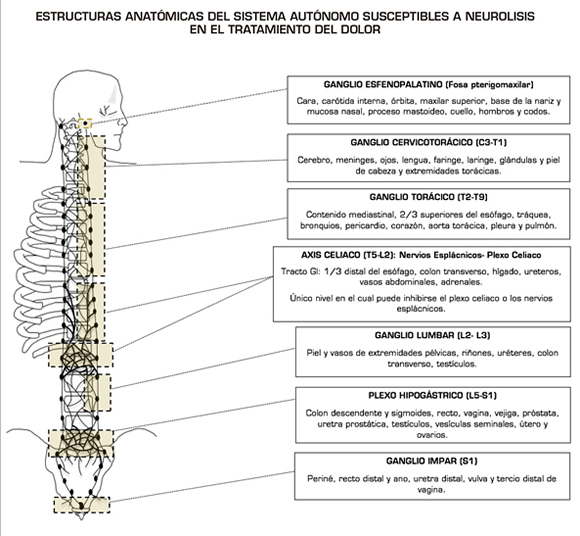
En el caso particular del eje celiaco, como se puede observar en la Figura 1, se identifica un único sitio susceptible a ser interrumpido en dos estructuras anatómicas para un mismo fin. Esta estructura, denominada axis celiaco, se encuentra integrada por los nervios esplácnicos (NE) y plexo celiaco.

Hemos postulado y publicado anteriormente nuestra preferencia por inhibir los NE sobre el plexo celiaco. La razón es que anatómicamente, la cúpula diafragmática puede representar una barrera que protege a los NE de invasión tumoral, a diferencia del plexo celiaco, el cual se encuentra expuesto a invasión por contigüidad y linfática. Este último se encuentra expuesto a alteraciones anatómicas como consecuencia de actividad tumoral, inflamación, cambios postradioterapia, fibrosis y/o adherencias postquirúrgicas. Por lo tanto, los NE ofrecen un blanco terapéutico con menos posibilidades de infiltración tumoral.
En la actualidad, existen diversas áreas de oportunidad y preguntas sobre dichas técnicas. Por ejemplo, el número de abordajes y la elección del tipo de denervación. La neurólisis química puede ofrecer la oportunidad de realizar un abordaje unilateral, mientras que en la neurólisis térmica requeriremos dos abordajes o un solo abordaje modificando la posición de la aguja para lograr cubrir el territorio que se desea denervar. Existen ambos tipos de estudios donde se favorece a la radiofrecuencia del ganglio celiaco versus la neurólisis química. Sin embargo, en el territorio de los NE, la neurólisis química puede, por su capacidad de distribución y difusibilidad del agente, abarcar estructuras de relevo como las rami comunicantes versus las lesiones localizadas por radiofrecuencia.
Otra pregunta por resolver es si la combinación de los dos abordajes en un mismo tiempo (bloqueo de plexo celiaco y nervios esplácnicos) puede ofrecer verdaderamente los beneficios descritos en los ensayos. Por otro lado, los tipos de neurolíticos utilizados, alcohol versus fenol, el mejor nivel intervertebral para inhibir los NE, incluso el volumen óptimo de administración del neurolítico también seguramente serán motivo de estudio presente y futuro.
Clásicamente, el 10 % de los pacientes con cáncer presentan dolor de difícil control o intratable y se les considera candidatos a procedimientos invasivos para tratamiento de dicho dolor (3). En el elaborado trabajo de revisión de este número de RESED se analizan los temas comentados. Herrero y cols. proponen un algoritmo intervencionista en dolor visceral por cáncer de páncreas cuando el paciente refiere una intensidad por escala visual análoga (EVA) mayor o igual a 7, o una dosis de morfina diaria mayor o igual a 90 mg. Nuestra experiencia en pacientes con dolor moderado (4), EVA > 4, ha mostrado que esta población puede beneficiarse de inhibirlos tempranamente. Sugerimos no esperar a que el paciente sea expuesto al sufrimiento de un dolor incapacitante, si este puede ser tratado a tiempo. Por ejemplo, si nuestra conducta clínica en este grupo de pacientes espera a que el síntoma (dolor) se torne intratable o refractario, el mismo criterio no se consideraría adecuado en un paciente diabético en el que se esperaría indicar un tratamiento más “agresivo” o esperar a tratarlo a partir de un determinado rango elevado de hiperglucemia.
Este concepto particularmente se aplica cuando se conoce la fisiopatología y la evolución de entidades en las que puede anticiparse la denervación del sistema simpático. En el caso de los pacientes con cáncer de páncreas irresecable, donde la evidencia aporta elementos a favor del bloqueo en cuanto a su seguridad y eficacia. Pudiendo entonces integrarse el concepto de bloqueo temprano en pacientes que así lo ameriten.
Asimismo, en esta revisión se han mencionado y considerado las diferentes estructuras del eje celiaco y técnicas existentes en la actualidad, incluyendo la neurólisis ecoendoscópica. De igual manera, el bloqueo diagnóstico previo ha quedado, con base a la literatura existente, en controversia.
La necesidad de controlar el dolor mediado por el sistema simpático requiere de una evaluación integral en donde la anatomía del paciente, la semiología y las condiciones clínicas se discutan con el objetivo de realizar las mejores indicaciones en cuanto a la elección del abordaje y el tipo de lisis de cada paciente evaluado.
R. Plancarte Sánchez y B. C. Hernández-Porras
Clínica del Dolor del Instituto Nacional de Cancerología. Universidad Nacional
Autónoma de México
Correspondencia: Ricardo Plancarte Sánchez
planky@incan.edu.mx
BIBLIOGRAFÍA